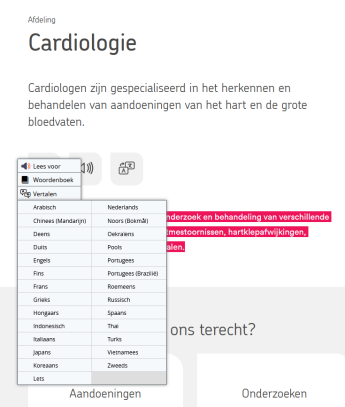
Translate instructions
If you wish to view the page on your phone or tablet, then the steps below may not work. Please switch to a desktop computer to translate this website. For translating the text, please follow this instruction:
1. Select the text you want to translate.
2. Choose ‘Vertalen’.
3. Select the language you prefer.
4. You can read and/or listen to the translated text (by Google).
Radiofrequente ablatie (RFA) en microwave ablatie (MWA)
Bij de RFA (Radio Frequency Ablatie) en/of MWA (Micro Wave Ablatie) vernietigen we plekjes met afwijkend weefsel, door ze te verhitten met microgolven.
Hoe verloopt de behandeling?
Voorbereiding
De dag van de behandeling
Veel gestelde vragen
Praktische tips
Wat neemt u mee?
Bij iedere afspraak in het ziekenhuis neemt u mee:
- een geldig identiteitsbewijs
- uw Actueel Medicatie Overzicht (AMO).
Hier vindt u meer informatie over wat u moet meenemen.
Afspraak op onze locatie in 's-Hertogenbosch, Boxtel, Drunen, Rosmalen of Zaltbommel? Meld u eerst digitaal aan. Lees hier hoe dit werkt.
Gegevens delen
Wilt u dat zorgverleners buiten het Jeroen Bosch Ziekenhuis uw medische gegevens kunnen inzien? Dan moet u het JBZ toestemming geven om uw gegevens beschikbaar te stellen.